
กล้ามเนื้อหัวใจตายเหตุขาดเลือด
| กล้ามเนื้อหัวใจตายเหตุขาดเลือด | |
|---|---|
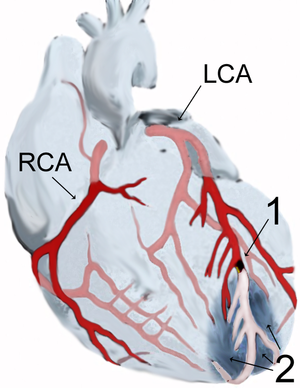 | |
| แผนภาพแสดงการไหลเวียนโลหิตสู่หัวใจโดยหลอดเลือดหลักสองเส้น คือ หลอดเลือดหัวใจซ้ายและขวา (ชี้แสดงเป็น LCA และ RCA) เกิดกล้ามเนื้อหัวใจตายเหตุขาดเลือด (2) โดยมีการอุดกั้นแขนงหนึ่งของหลอดเลือดหัวใจซ้าย (1) | |
| สาขาวิชา | หทัยวิทยา |
| อาการ | เจ็บอก, การหายใจลำบาก, คลื่นไส้, รู้สึกหน้ามืด, เหงื่อออกท่วม, รู้สึกล้า |
| ภาวะแทรกซ้อน | ภาวะหัวใจล้มเหลว, ภาวะหัวใจเสียจังหวะ, ช็อกเหตุหัวใจ, หัวใจหยุด |
| สาเหตุ | มักเป็นโรคหลอดเลือดหัวใจ |
| ปัจจัยเสี่ยง | ความดันโลหิตสูง, การสูบบุหรี่, โรคเบาหวาน, การไม่ออกกำลังกาย, โรคอ้วน, ภาวะคอเลสเทอรอลสูงในเลือด |
| วิธีวินิจฉัย | การบันทึกคลื่นไฟฟ้าหัวใจ (ECG), การทดสอบเลือด, การบันทึกภาพรังสีหลอดเลือดหัวใจ |
| การรักษา | การถ่างขยายหลอดเลือดหัวใจทางผิวหนัง, การสลายลิ่มเลือด |
| ยา | แอสไพริน, ไนโตรกลีเซอริน, เฮปาริน |
| พยากรณ์โรค | STEMI โอกาสเสียชีวิต 10% (ประเทศพัฒนาแล้ว) |
| ความชุก | 15.9 ล้านครั้ง (2558) |
กล้ามเนื้อหัวใจตายเหตุขาดเลือด (อังกฤษ: Myocardial infarction; MI) หรือรู้จักกันว่า อาการหัวใจล้ม (heart attack) เกิดเมื่อเลือดไหลสู่ส่วนใดส่วนหนึ่งของหัวใจลดลงหรือหยุดไหล ทำให้เกิดความเสียหายต่อกล้ามเนื้อหัวใจ อาการที่พบมากที่สุด คือ เจ็บอกหรือแน่นหน้าอกซึ่งอาจร้าวไปไหล่ แขน หลัง คอหรือกราม บ่อยครั้งเจ็บบริเวณกลางอกหรืออกด้านซ้ายและกินเวลาไม่ใช่เพียงไม่กี่นาที อาการแน่นหน้าอกบางทีอาจรู้สึกคล้ายอาการแสบร้อนกลางอก อาการอื่น ได้แก่ การหายใจลำบาก คลื่นไส้ รู้สึกหมดสติ เหงื่อแตก หรือรู้สึกล้า ผู้ป่วยประมาณ 30% มีอาการไม่ตรงแบบ หญิงมักมีอาการไม่ตรงแบบมากกว่าชาย ในผู้ป่วยอายุกว่า 75 ปีขึ้นไป ประมาณ 5% เคยมี MI โดยไม่มีหรือมีประวัติอาการเพียงเล็กน้อย MI ครั้งหนึ่งอาจทำให้เกิดภาวะหัวใจล้มเหลว ภาวะหัวใจเสียจังหวะ ช็อกเหตุหัวใจ หรือหัวใจหยุด
MI ส่วนใหญ่เกิดจากโรคหลอดเลือดหัวใจ ปัจจัยเสี่ยง ได้แก่ ความดันโลหิตสูง สูบบุหรี่ เบาหวาน ไม่ออกกำลังกาย โรคอ้วน ภาวะคอเลสเทอรอลสูงในเลือด กินอาหารเลวและบริโภคแอลกอฮอล์มากเกินเป็นต้น กลไกพื้นเดิมของ MI ปกติเกิดจากการแตกของแผ่นโรคท่อเลือดแดงและหลอดเลือดแดงแข็ง (atherosclerotic plaque) ทำให้เกิดการอุดกั้นสมบูรณ์หลอดเลือดหัวใจ MI ที่เกิดจากการบีบเกร็งของหลอดเลือดหัวใจซึ่งอาจเกิดได้จากโคเคน ความเครียดทางอารมณ์อย่างสำคัญ และความเย็นจัด เป็นต้น นั้นพบน้อย มีการทดสอบจำนวนหนึ่งเป็นประโยชน์ช่วยวินิจฉัยรวมทั้งภาพคลื่นไฟฟ้าหัวใจ การทดสอบเลือด และการบันทึกภาพรังสีหลอดเลือดหัวใจ ECG ซึ่งเป็นบันทึกกัมมันตภาพไฟฟ้าของหัวใจ อาจยืนยัน MI ชนิด ST ยก (STEMI) หากมีการยกของ ST การทดสอบที่ใช้ทั่วไปมีทั้งโทรโปนินและครีเอตีนไคเนสเอ็มบีที่ใช้น้อยกว่า
การรักษา MI นั้นสำคัญที่เวลา แอสไพรินเป็นการรักษาทันที่เหมาะสมสำหรับผู้ที่สงสัยเป็น MI อาจใช้ไนโตรกลีเซอรีนหรือโอปิออยด์เพื่อช่วยระงับอาการเจ็บอก ทว่า ยาทั้งสองไม่ได้เพิ่มผลลัพธ์โดยรวมของการรักษา การให้ออกซิเจนเสริมอาจให้ในผู้ป่วยระดับออกซิเจนต่ำหรือหายใจกระชั้น ในผู้ป่วย STEMI การรักษาเป็นไปเพื่อพยายามฟื้นฟูการไหลเวียนโลหิตสู่หัวใจ และอาจรวมถึงการถ่างขยายหลอดเลือดหัวใจ (percutaneous coronary intervention, PCI) ซึ่งมีการผลักหลอดเลือดแดงให้เปิดออกและอาจถ่ายขยาย หรือการสลายลิ่มเลือด ซึ่งมีการใช้ยาเพื่อขจัดบริเวณที่เกิดการอุดกั้น ผู้มีกล้ามเนื้อหัวใจตายเหตุขาดเลือดแบบไม่มี ST ยก (NSTEMI) มักรักษาด้วยยาละลายลิ่มเลือดเฮปาริน และการใช้ PCI อีกครั้งในผู้ป่วยความเสี่ยงสูง ในผู้ป่วยที่มีการอุดกั้นของหลอดเลือดหัวใจหลายเส้นและโรคเบาหวาน อาจแนะนำการผ่าตัดทางเลี่ยงหลอดเลือดหัวใจแทนศัลยกรรมตกแต่งหลอดเลือด หลังเป็น MI ตรงแบบแนะนำการปรับเปลี่ยนวิถีชีวิต ร่วมกับการรักษาระยะยาวด้วยแอสไพริน เบตาบล็อกเกอร์ และสแตติน
เกิดกล้ามเนื้อหัวใจตายเหตุขาดเลือดทั่วโลกประมาณ 15.9 ล้านครั้งในปี 2558 กว่า 3 ล้านคนมี MI ชนิด ST ยก และกว่า 4 ล้านคนเป็น NSTEMI สำหรับ STEMI เกิดในชายมากกว่าหญิงสองเท่า มีผู้ป่วย MI ประมาณหนึ่งล้านคนทุกปีในสหรัฐ ในประเทศพัฒนาแล้ว โอกาสเสียชีวิตในผู้ป่วย STEMI อยู่ประมาณ 10% อัตรา MI สำหรับอายุต่าง ๆ ลดลงทั่วโลกระหว่างปี 2533 ถึง 2553 ในปี 2554 MI เป็นภาวะที่มีราคาแพงที่สุดห้าอันดับแรกระหว่างการให้เข้าโรงพยาบาลผู้ป่วยในในสหรัฐ โดยมีมูลค่าประมาณ 11,500 ล้านดอลลาร์สหรัฐสำหรับการรักษาในโรงพยาบาล 612,000 ครั้ง
อาการ
อาการของกล้ามเนื้อหัวใจตายเฉียบพลันที่พบบ่อยได้แก่เจ็บหน้าอกกะทันหัน ซึ่งมักร้าวไปยังแขนซ้ายหรือด้านซ้ายของคอ อาการหายใจลำบาก คลื่นไส้ อาเจียน ใจสั่น เหงื่อออก และวิตกกังวลที่มักอธิบายว่ารู้สึกเหมือนเคราะห์ร้ายใกล้เข้ามา อาการเหล่านี้พบในผู้หญิงน้อยกว่าในผู้ชาย ซึ่งมักพบอาการหายใจลำบาก อ่อนแรง รู้สึกอาหารไม่ย่อย และเหนื่อยล้า ราว 1 ใน 4 ของผู้ป่วยกล้ามเนื้อหัวใจตายจะไม่มีอาการ คือไม่มีอาการปวดเค้นหน้าอกหรืออาการอื่นเลย นอกจากนี้ งานวิจัยส่วนหนึ่งได้รายงานว่า ในบรรดาผู้ป่วยโรคกล้ามเนื้อหัวใจตายเหตุขาดเลือด ผู้ที่มีอายุมากและผู้ป่วยโรคเบาหวานอาจแสดงอาการเจ็บหน้าอกน้อยกว่าผู้ที่อายุน้อยหรือผู้ที่ไม่ได้ป่วยเป็นโรคเบาหวาน
การวินิจฉัย
ผู้ป่วยที่สงสัยจะได้รับการตรวจคลื่นไฟฟ้าหัวใจ (ECG) การถ่ายภาพเอกซเรย์ทรวงอก และการตรวจเลือดเพื่อดูความเสียหายของกล้ามเนื้อหัวใจ
การตรวจคลื่นไฟฟ้าหัวใจ
การตรวจคลื่นไฟฟ้าหัวใจจะช่วยให้แพทย์แยกระหว่าง ST elevation MI (STEMI) และ non-ST elevation MI (non-STEMI หรือ NSTEMI) ซึ่งจะมีความแตกต่างกันในด้านวิธีการรักษา
- STEMI เป็นภาวะหัวใจขาดเลือดเฉียบพลันที่พบการยกตัว (elevation) อย่างผิดปกติของช่วง ST (ST segment) ในคลื่นไฟฟ้าหัวใจ ซึ่งมักแสดงถึงการอุดตันของหลอดเลือดโคโรนารีเส้นสำคัญ ทำให้เกิดภาวะขาดเลือดของกล้ามเนื้อหัวใจส่วนหนึ่งตลอดความหนาของผนังกล้ามเนื้อ (transmural infarction หรือ full-thickness infarction)
- NSTEMI เป็นภาวะหัวใจขาดเลือดเฉียบพลันที่ไม่พบการยกตัวของช่วง ST แต่มักพบการลดตัวของช่วง ST (ST segment depression) และอาจพบคลื่น T หัวกลับ (T wave inversion) NSTEMI บ่งบอกถึงการอุดตันของหลอดเลือดโคโรนารีย่อย หรือการอุดตันบางส่วนหรือการตีบลงของหลอดเลือดโคโรนารีใหญ่ กรณีนี้กล้ามเนื้อหัวใจจะขาดเลือดเพียงส่วนหนึ่งของความหนาของผนังกล้ามเนื้อ
การตรวจเลือด
นอกจากการตรวจคลื่นไฟฟ้าหัวใจแล้ว การวินิจฉัยภาวะหัวใจขาดเลือดจะใช้การตรวจเลือดเพื่อตรวจหาสารที่บ่งชี้ถึงความเสียหายของเซลล์กล้ามเนื้อหัวใจ (cardiomyocyte) สารพวกนี้เรียกว่า ไบโอมาร์กเกอร์ของหัวใจ (cardiac biomarker) ปัจจุบัน ตัวชี้วัดความเสียหายของกล้ามเนื้อหัวใจที่ใช้บ่อยคือระดับโปรตีนโทรโปนิน (troponin) T และ I รวมถึงสัดส่วนครีเอตินไคเนส-เอ็มบี (creatine kinase-MB; CK-MB) ในเลือด
โทรโปรนินเป็นโปรตีนที่มีความจำเพาะสูงแต่เซลล์กล้ามเนื้อหัวใจ การตรวจพบระดับโทรโปนินที่สูงขึ้นกว่าปกติจึงมักตีความได้ว่ากล้ามเนื้อหัวใจนั้นเกิดความเสียหายและได้ปล่อยโปรตีนโทรโปนินเข้าสู่กระแสเลือด อย่างไรก็ตาม ความเสียหายของกล้ามเนื้อหัวใจนั้นไม่จำเป็นต้องเกิดจากการขาดเลือด (MI) เสมอไป อาการใดๆ ที่ทำอันตรายต่อกล้ามเนื้อหัวใจก็ย่อมทำให้ระดับของโทรโปนินสูงขึ้นได้เช่นกัน อาทิ ภาวะไตวาย (renal failure)ภาวะหัวใจวาย (heart failure) หรือการอักเสบของกล้ามเนื้อหัวใจ (myocarditis) ด้วยเหตุนี้การวินิจฉัยภาวะหัวใจขาดเลือดจึงต้องทำร่วมกับการซักประวัติผู้ป่วยและการตรวจคลื่นไฟฟ้าหัวใจด้วย เพื่อให้ได้ผลสรุปที่ชัดเจนยิ่งขึ้น
การรักษา
การรักษาผู้ป่วยที่สงสัยกล้ามเนื้อหัวใจตายเฉียบพลันได้แก่การให้ออกซิเจน แอสไพริน และไนโตรกลีเซอรีนชนิดอมใต้ลิ้น หากจำเป็นต้องใช้ยาระงับปวดเพิ่มมักพิจารณาให้มอร์ฟีน ซัลเฟตการทบทวนวรรณกรรมในปี ค.ศ. 2009 เกี่ยวกับการให้ออกซิเจนอัตราการไหลสูงเพื่อรักษากล้ามเนื้อหัวใจตายพบว่าการให้ออกซิเจนอัตราการไหลสูงเพิ่มอัตราเสียชีวิตและขนาดของกล้ามเนื้อหัวใจที่ตาย ทำให้เกิดข้อสงสัยถึงการแนะนำให้ใช้ออกซิเจนในการรักษาเป็นกิจวัตร ผู้ป่วย STEMI ส่วนใหญ่รักษาได้ด้วยยาสลายลิ่มเลือดหรือการขยายหลอดเลือดโคโรนารีทางผิวหนัง (Percutaneous coronary intervention; PCI) ส่วนผู้ป่วย NSTEMI รักษาด้วยยาแม้ว่ามักจะทำ PCI ในระหว่างผู้ป่วยพักในโรงพยาบาล ในผู้ป่วยที่มีการอุดกั้นหลอดเลือดโคโรนารีหลายตำแหน่งและผู้ป่วยที่เสถียรหรือในผู้ป่วยฉุกเฉินน้อยรายอาจพิจารณาทำการผ่าตัดทางเลี่ยงหลอดเลือดโคโรนารีหรือที่เรียกกันว่า การผ่าตัดบายพาส
กล้ามเนื้อหัวใจตายนับเป็นสาเหตุการเสียชีวิตอันดับต้น ๆ ของทั้งผู้ชายและผู้หญิงทั่วโลก โดยปัจจัยเสี่ยงที่สำคัญคือโรคหัวใจและหลอดเลือดที่เคยเป็นมาก่อน, อายุมาก, การสูบบุหรี่, ไขมันชนิดไตรกลีเซอไรด์และไลโปโปรตีนชนิดความหนาแน่นต่ำ (low-density lipoprotein; LDL) ในเลือดสูง และมีระดับ ไลโปโปรตีนชนิดความหนาแน่นสูง (high-density lipoprotein; HDL) ในเลือดต่ำ, เบาหวาน, ความดันโลหิตสูง, โรคอ้วน, โรคไตเรื้อรัง, หัวใจล้มเหลว, การดื่มสุรามากเกิน, การใช้สารเสพติดบางชนิด เช่น โคเคนและเมทแอมเฟตามีน และระดับความเครียดเรื้อรัง
พยากรณ์โรค
พยากรณ์โรคของ MI อาจแตกต่างกันได้มากในผู้ป่วยแต่ละคน ขึ้นอยู่กับสภาพร่างกายของผู้ป่วย ตำแหน่งและขนาดของกล้ามเนื้อหัวใจที่ขาดเลือด และการรักษา ในสหรัฐอเมริกาช่วง ค.ศ. 2005-2008 มีการเก็บข้อมูลพบว่ามัธยฐานการเสียชีวิตที่ 30 วัน ของผู้ป่วย MI อยู่ที่ 16.6% (10.9-24.9) การนำค่าต่าง ๆ ที่ตรวจได้ในห้องฉุกเฉินมาประเมินจะทำให้สามารถแบ่งผู้ป่วยออกเป็นกลุ่มๆ ตามความเสี่ยงของการเกิดผลไม่พึงประสงค์หลังการรักษาได้ งานวิจัยชิ้นหนึ่งพบว่าผู้ป่วยชนิดความเสี่ยงต่ำ 0.4% เสียชีวิตที่ 90 วัน หลังได้รับการรักษา ในขณะที่ผู้ป่วยความเสี่ยงสูงเสียชีวิต 21.1%
| โรคหัวใจ ขาดเลือด |
|
||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| ชั้น |
|
||||||||||||||||||||||
|
การนำไฟฟ้าหัวใจ/ หัวใจเต้นผิดจังหวะ |
|
||||||||||||||||||||||
| หัวใจโต | |||||||||||||||||||||||
| อื่น ๆ | |||||||||||||||||||||||
| |||||||||||||||||||||||