การตรวจโรคติดเชื้อไวรัสโคโรนา 2019
การตรวจทางห้องปฏิบัติการเพื่อหาโรคติดเชื้อโคโรนาไวรัส 2019 (COVID-19) และหาเชื้ออันเป็นสาเหตุโรคคือไวรัสโคโรนาสายพันธุ์ใหม่ (SARS-CoV-2) มีอยู่หลายวิธี รวมทั้งวิธีตรวจเชื้อไวรัสโดยตรง (เช่น RT-PCR, INAA และแอนติเจน) และวิธีตรวจสารภูมิต้านทานที่ร่างกายสร้างตอบสนองต่อการติดเชื้อไวรัส มีประโยชน์ทั้งเพื่อตรวจวินิจฉัยและรักษา และเพื่อสอดส่องการติดโรคของประชากร ทั้งสามารถแสดงจำนวนคนติดเชื้อแล้วแม้ในผู้มีอาการน้อยหรือไม่มีอาการเลย จึงสามารถใช้วัดอัตราตาย (mortality rate) และระดับภูมิคุ้มกันหมู่ในกลุ่มประชากรได้ แต่ระยะเวลาและประสิทธิภาพของภูมิคุ้มกันที่ว่านี้ก็ยังไม่ชัดเจน และอัตราผลบวกลวงและผลลบลวงก็ต้องพิจารณาด้วย
การตรวจเหล่านี้ยังจำกัดมาก จนถึงเดือนมีนาคม 2020 ก็ยังไม่มีประเทศใดซึ่งมีข้อมูลที่เชื่อถือได้เกี่ยวกับความชุกโรคในกลุ่มประชากรของตน ๆ จนถึงวันที่ 29 เมษายน ประเทศที่เผยแพร่ข้อมูลได้ตรวจโรคในอัตราเพียงแค่ร้อยละ 1.4 ของประชากรทั้งประเทศ ไม่มีประเทศใดที่สุ่มตัวอย่างเกินร้อยละ 14 ของประชากรทั้งประเทศ ประเทศต่าง ๆ ได้ตรวจมากน้อยไม่เท่ากัน ความผันแปรเช่นนี้คงส่งผลต่ออัตราป่วยตาย (CFR) ของโรค ซึ่งน่าจะประเมินเกินในประเทศต่าง ๆ เนื่องกับอคติในการสุ่มตัวอย่าง
ในวันที่ 2 พฤษภาคม ประเทศไทยได้ตรวจคน 72,745 คนโดยมีผู้ติดโรคในประเทศ 2,966 คนและมีผู้เสียชีวิตแล้ว 54 คน
วิธีการตรวจ
วิธีการตรวจสามารถแยกเป็นสองหมวดใหญ่ ๆ เพราะมีประโยชน์แตกต่างกัน วิธีตรวจบางอย่างสืบหาตัวไวรัสโดยตรง เช่น RT-PCR เป็นต้น ส่วนวิธีอื่นตรวจสารภูมิต้านทานที่ร่างกายสร้างตอบสนองต่อการติดเชื้อไวรัส ทางเลือกอีกอย่างก็คือตรวจดูความเสียหายของปอดด้วยเอกซ์เรย์คอมพิวเตอร์หรือการตรวจว่าได้ออกซิเจนน้อย เพราะเมื่อตรวจด้วย RT-PCR ไวรัสจะต้องมีมากพอสมควร จึงมีผลลบลวงบ้างโดยเฉพาะโรคระยะต้น ๆ (เพราะไวรัสยังมีไม่มากพอ)
โรคที่กำลังเป็น
ปฏิกิริยาลูกโซ่พอลิเมอเรส
ปฏิกิริยาลูกโซ่พอลิเมอเรส (PCR) เป็นกระบวนการถ่ายแบบส่วนเฉพาะเล็ก ๆ ของดีเอ็นเอให้เพิ่มจำนวนเป็นแสนเท่า ๆ จึงทำให้มีพอในการตรวจจับหรือวิเคราะห์ได้ แต่ไวรัสต่าง ๆ รวมทั้ง SARS-CoV-2 ก็ไม่มีดีเอ็นเอ มีแต่อาร์เอ็นเอ ตัวอย่างที่ได้จากทางลมหายใจของคนไข้จะนำมาทำปฏิกิริยากับสารเคมีบางอย่าง ซึ่งกำจัดสารส่วนเกินอื่น ๆ และชักเอาแต่อาร์เอ็นเอมาจากตัวอย่าง ส่วนปฏิกิริยาลูกโซ่พอลิเมอเรสแบบย้อนกลับ (RT-PCR) เป็นเทคนิคที่เบื้องต้นใช้เอนไซม์รีเวิร์สแทรนสคริปเทสเปลี่ยนอาร์เอ็นเอให้เป็นดีเอ็นเอ แล้วใช้ PCR เพื่อถ่ายแบบดีเอ็นเอให้มีประมาณพอตรวจดูว่าเป็นยีนของไวรัสหรือไม่ ส่วนปฏิกิริยาลูกโซ่พอลิเมอเรสในเวลาจริง (Real-time PCR หรือ qPCR) เป็นเทคนิคที่เร่งระยะ PCR ของกระบวนการเช่นนี้ เป็นปฏิบัติการอัตโนมัติที่ทำได้ไวและผิดพลาดน้อยกว่า จึงกลายเป็นวิธีที่มักเลือกทำ เทคนิคเหล่านี้รวม ๆ กันอาจเรียกในภาษาอังกฤษว่า real-time RT-PCR (ปฏิกิริยาลูกโซ่พอลิเมอเรสแบบย้อนกลับในเวลาจริง) หรือ quantitative RT-PCR จึงบางครั้งย่อเป็น qRT-PCR หรือเป็น rRT-PCR หรือเป็น RT-qPCR แม้บางครั้งก็อาจใช้คำย่อว่า RT-PCR หรือ PCR เฉย ๆ
ตัวอย่างที่ใช้ตรวจจะมาจากทางเดินหายใจที่ได้โดยวิธีต่าง ๆ รวมทั้งการป้ายกวาดทางจมูกร่วมคอหอย (nasopharyngeal swab) หรือจากเสมหะ หรือจากน้ำลาย ผลจะได้ภายในไม่กี่ ชม. จนถึง 2 วัน
เมื่อตรวจผู้ที่ติดโรค โอกาสพบไวรัสจะขึ้นอยู่กับเวลาที่ผ่านไปหลังติดเชื้อ การตรวจการป้ายกวาดจากคอด้วยวิธีนี้ จะเชื่อถือได้ก็ภายใน 1 อาทิตย์แรกหลังติดโรคเท่านั้น เพราะต่อจากนั้นตัวไวรัสจะไม่มีในคอแต่ก็ยังเพิ่มพูนในปอด สำหรับคนที่เป็นโรคในอาทิตย์ที่สอง สามารถเอาตัวอย่างจากทางเดินหายใจส่วนลึกด้วยการดูดด้วยหลอดสวน หรือเสมหะที่ไอขึ้นมาก็ใช้ได้ ในงานศึกษาหนึ่ง การตรวจได้ผลบวกสูงสุดสำหรับคนติดโรคในอาทิตย์แรก คือ 100% ตามด้วย 89.3%, 66.1%, 32.1%, 5.4% และ 0% ในอาทิตย์ที่ 2-3-4-5-6 ตามลำดับ
น้ำลายได้แสดงแล้วว่า เป็นสื่อนำไวรัสที่สามัญแต่ชั่วคราว และผลที่รายงานไปยังองค์การอาหารและยาสหรัฐแสดงว่า มันอาจมีประสิทธิผลเท่ากับการป้ายกวาดจากจมูกหรือคอ เมื่อกลางเดือนเมษายน องค์การอาหารและยาสหรัฐได้อนุมัติผ่านมาตรการฉุกเฉินให้ใช้การตรวจน้ำลายแทนการป้ายกวาดทางจมูก เชื่อว่า นี่จะลดความเสี่ยงต่อแพทย์พยาบาล สบายต่อคนไข้มากกว่า และทำให้ผู้ที่กักตัวสามารถเก็บตัวอย่างของตัวเองได้อย่างมีประสิทธิภาพกว่า
แต่ตามผู้เชี่ยวชาญบางท่าน ยังมีข้อมูลเกี่ยวกับการตรวจน้ำลายน้อยเกินไป ไม่ชัดเจนว่ามันไวโรคเท่ากับการตรวจด้วยการป้ายกวาดคอและจมูกหรือไม่ มีงานศึกษาบางงานที่ชี้ว่า ประโยชน์ในการวินิจฉัยโรคของน้ำลายขึ้นอยู่กับว่าได้มาจากที่ไหน (เช่น คอส่วนลึก ช่องปาก หรือจากต่อมน้ำลาย) งานศึกษาหนึ่งที่คณะสาธารณสุขของมหาวิทยาลัยเยลพบว่า น้ำลายช่วยให้ตรวจโรคได้ไวและสม่ำเสมอกว่าในช่วงติดโรคทั้งหมดเมื่อเทียบกับตัวอย่างที่ได้จากการป้ายกวาดจมูกและคอ
เครื่อง PCR
Isothermal amplification assays
มีวิธีการตรวจด้วย isothermal nucleic acid amplification หลายอย่างที่มีหลักคล้ายกับปฏิกิริยาลูกโซ่พอลิเมอเรส (PCR) คือถ่ายแบบส่วนจีโนมของไวรัส แต่เร็วกว่าเพราะไม่ต้องมีวงจรเพิ่มความร้อนและลดความร้อนที่ต้องทำซ้ำ ๆ กับตัวอย่างที่ได้
แอนติเจน
วันที่ 9 พฤษภาคม 2020 สหรัฐได้อนุมัติให้ใช้ชุดตรวจแอนติเจนโรคโควิดเป็นชุดแรก ซึ่งแม้จะไม่แม่นยำเท่ากับ RT-PCR เมื่อแสดงผลลบ แต่ก็ให้ผลได้เร็วกว่าและราคาถูกกว่า และถ้าให้ผลบวกก็มักจะถูกต้อง
แอนติเจนเป็นส่วนของจุลชีพก่อโรคที่ร่างกายตอบสนองทางภูมิคุ้มกัน เทียบกับการตรวจด้วย RT-PCR ที่สืบหาอาร์เอ็นเอของไวรัส กับการตรวจแอนติบอดีที่ตรวจสารภูมิต้านทานมนุษย์ซึ่งร่างกายสร้างตอบสนองต่อไวรัส (สืบหาได้หลังจากติดโรคเป็นวัน ๆ หรือเป็นอาทิตย์ ๆ) การตรวจแอนติเจนจะสืบหาโปรตีนที่ผิวของไวรัส ในกรณีโคโรนาไวรัส ปกติจะเป็นโปรตีนที่ปรากฏเป็นเดือยที่ผิวของไวรัส และจะใช้การป้ายกวาดจมูกเพื่อเก็บตัวอย่างจากช่องจมูก ปัญหาอย่างหนึ่งก็คือการหาโปรตีนที่เฉพาะต่อ SARS-CoV-2 เช่น มีโคโรนาไวรัสที่เป็นญาติกันซึ่งก่อหวัดธรรมดา
คนพวกหนึ่งเชื่อว่า นี่เป็นวิธีเดียวที่ให้ตรวจคนที่กำลังเป็นโรคจำนวนมาก ๆ ได้ เพราะการตรวจด้วย INAA เช่น ที่จำหน่ายโดยบริษัทแอบบอตต์ สามารถตรวจตัวอย่างทีละตัวอย่างต่อเครื่องเท่านั้น และการตรวจด้วย RT-PCR แม้แม่นยำก็ใช้เวลาและพลังงานมากบวกกับบุคลากรที่ต้องฝึกเพื่อปฏิบัติการ
ตัวอย่างที่ได้จากจมูกของคนไข้จะใช้ป้ายริ้วกระดาษที่มีสารภูมิต้านทานเทียมซึ่งออกแบบให้จับกับแอนติเจนของไวรัส ดังนั้น แอนติเจนที่มีในตัวอย่างจะจับกับริ้วกระดาษแล้วแสดงผลให้เห็น โดยทำได้ภายใน 30 นาที ให้ผลในที่ที่ตรวจ ไม่ต้องใช้อุปกรณ์ราคาแพงและไม่ต้องฝึกบุคลากร ปัญหาสำหรับไวรัสที่ก่อโรคระบบหายใจก็คือมักไม่มีแอนติเจนในตัวอย่างเพียงพอให้ตรวจจับได้ ซึ่งเป็นจริงอย่างยิ่งสำหรับผู้ที่ไร้อาการและมีน้ำมูกไหลน้อยมาก ไม่เหมือนกับการตรวจด้วย RT-PCR ซึ่งถ่ายแบบยีนจำนวนน้อย ๆ ให้กลายเป็นจำนวนมากเพื่อให้ตรวจจับได้ การตรวจทางแอนติเจนไม่ขยายจำนวนโปรตีนของไวรัส
ตามข้อมูลขององค์การอนามัยโลก ความไวของชุดตรวจแอนติเจนคล้าย ๆ กันสำหรับโรคระบบหายใจอื่น ๆ เช่น ไข้หวัดใหญ่ อยู่ที่ระหว่างอัตราร้อยละ 34-80 องค์กรจึงแถลงการณ์ว่า "ตามข้อมูลนี้ การตรวจเช่นนี้จะพลาดไม่พบคนไข้ผู้ติดโรคโควิด-19 ครึ่งหนึ่งหรือยิ่งกว่า โดยขึ้นอยู่กับกลุ่มคนไข้" นักวิทยาศาสตร์จำนวนมากตั้งข้อสงสัยว่า จะสามารถพัฒนาการตรวจแอนติเจนที่เชื่อถือได้เพียงพอให้ทันเป็นประโยชน์ในเหตุการณ์โรคระบาดทั่วหรือไม่ แต่ตามองค์การอาหารและยาสหรัฐ ผลบวกจากการตรวจแอนติเจนแม่นยำมาก แต่ก็มีโอกาสได้ผลลบลวงมากกว่า ดังนั้น การได้ผลลบจึงไม่ได้ชี้ว่า ไม่ติดโรค
การสร้างภาพ
เอกซเรย์คอมพิวเตอร์ที่หน้าอก (CT scan) ไม่แนะนำสำหรับการตรวจคัดกรองโรคทั่วไป เพราะสิ่งที่แสดงไม่เฉพาะเจาะจงต่อโรคโควิด ลักษณะทั่วไปเบื้องต้นที่มักพบของโรครวมภาพคล้ายกับกระจกฝ้า (ground glass opacity) กระจายไปที่พูหลายพูในปอดทั้งสอง โดยกระจายไปแบบรอบ ๆ (peripheral) หรือที่ด้านหลัง (posterior) และต่อไปอาจเกิดลักษณะต่าง ๆ เช่น ลักษณะมีรอยโรคเด่นที่เนื้อปอดด้านนอกใต้เยื่อหุ้มปอด (subpleural dominance), ผนังกั้นกลีบปอดย่อยหนาตัวพร้อมกับมีสารน้ำเติมเต็มถุงลมเห็นเป็นลักษณะคล้ายกระเบื้องปูพื้นถนน (crazy-paving pattern), และเนื้อปอดทึบ (consolidation)
การติดเชื้อในอดีต
การตรวจเลือด (ทางวิทยาเซรุ่ม) ทำกับเลือดที่ดูดออก ไม่ใช่การป้ายกวาดตัวอย่างที่จมูกหรือคอ และสามารถระบุบุคคลที่ติดเชื้อแล้วฟื้นสภาพจากโรคโควิด รวมทั้งผู้ที่ไม่รู้ว่าตนติดโรค การพัฒนาการตรวจทางวิทยาเซรุ่มโดยมากอยู่ในระยะวิจัย
ร่างกายตอบสนองทางภูมิต้านทานต่อการติดเชื้อส่วนหนึ่งโดยสร้างสารภูมิต้านทาน (แอนติบอดี) เช่น แบบ IgM และ IgG ตามองค์การอาหารและยาสหรัฐ แบบ IgM ที่เนื่องกับเชื้อ SARS-CoV-2 ทั่วไปสามารถตรวจพบในเลือดหลังจากติดเชื้อแล้วหลายวัน แม้ระดับต่าง ๆ ในช่วงติดโรคยังไม่ชัดเจน ส่วนแบบ IgG ปกติจะตรวจจับได้หลังจากติดเชื้อ 10-14 วันแต่ก็อาจพบก่อนหน้านั้น และปกติจะถึงระดับสูงสุดราว 28 วันหลังติดเชื้อ เพราะสารภูมิต้านทานเกิดช้า จึงไม่สามารถบ่งการติดเชื้อซึ่งกำลังเป็นได้ดีที่สุด แต่เพราะอาจคงยืนในเลือดเป็นเวลาหลายปี จึงดีเพื่อตรวจประวัติการติดเชื้อ
การรตรวจสารภูมิต้านทางสามารถใช้กำหนดอัตราประชากรที่ได้ติดโรค และสมมุติว่ามีภูมิคุ้มกันแล้ว แต่ก็ยังไม่ชัดเจนว่า ภูมิคุ้มกันที่ว่านี่แข็งแรงแค่ไหนและมีผลนานเท่าไร ในเดือนเมษายน 2020 "ประเทศหลายประเทศกำลังพิจารณาการออกเอกสารที่เรียกว่าพาสปอร์ตภูมิคุ้มกันหรือใบรับรองว่าไม่เสี่ยงโรคสำหรับผู้ที่มีสารภูมิต้านทานต่อต้านโควิด-19 เพื่ออนุญาตให้เดินทางได้ หรือกลับไปทำงาน โดยสมมุติว่า ไม่เสี่ยงติดเชื้ออีก" แต่ในวันที่ 24 เมษายน 2020 องค์การอนามัยโลกก็แจ้งว่า "ปัจจุบันยังไม่มีหลักฐานว่า ผู้ที่ฟื้นจากโรค COVID-19 แล้วและมีสารภูมิต้านทานจะปลอดภัยจากการติดเชื้อเป็นครั้งที่สอง" เหตุผลของความไม่แน่นอนอย่างหนึ่งก็คือ การตรวจสารภูมิต้านทานที่ทำอย่างกว้างขวางโดยมากตรวจจับสารภูมิต้านทานที่เข้ายึด (binding) กับแอนติเจน ไม่ใช้สารภูมิต้านทานกำจัดฤทธิ์เชื้อ (neutralizing)สารภูมิต้านทานที่กำจัดฤทธิ์ของเชื้อ (neutralizing antibody ตัวย่อ NAb) เป็นสารภูมิต้านทานที่ป้องกันเซลล์จากจุลชีพก่อโรคหรือเชื้อแบบอนุภาคโดยกำจัดฤทธิ์ทางชีวภาพของมัน ในขณะที่สารภูมิต้านทานที่เข้ายึดกับเชื้อ (binding antibody) จะยึดกับเชื้อโดยไม่กำจัดฤทธิ์ของมัน แต่ยึดเพื่อระบุให้ระบบภูมิต้านทานทำลายเชื้อนี้ โดบอาจเพิ่มฤทธิ์ของเชื้อเนื่องกับปฏิกิริยากับหน่วยรับบนผิวของมาโครฟาจ (macrophage) เพราะการตรวจโรคโดยมากจะให้ผลบวกเมื่อเจอสารภูมิต้านทานแบบเข้ายึด ดังนั้น การตรวจเช่นนี้จึงไม่สามารถระบุได้ว่า บุคคลนั้นได้สร้างภูมิต้านทานแบบกำจัดฤทธิ์เชื้อซึ่งจะทำให้ไม่ติดโรคอีกหรือไม่
อย่างไรก็ดี ปกติก็คาดกันว่า ถ้ามีสารภูมิต้านทานแบบเข้ายึด ก็จะมีสารภูมิต้านทานแบบกำจัดฤทธิ์เชื้อด้วย และในบรรดาโรคไวรัสต่าง ๆ การตอบสนองทางภูมิต้านทางรวม ๆ กันทั้งหมดก็จะมีสหสัมพันธ์กับการตอบสนองด้วยสารภูมิต้านทานแบบกำจัดฤทธิ์เชื้อ แต่นี่ยังไม่ชัดเจนสำหรับโควิด และถ้าสมมุติได้ว่า เมื่อติดโรคแล้ว โอกาสการติดเชื้อเป็นครั้งที่สองภายใน 2-3 เดือนต่อมาจะน้อย ภูมิป้องกันเช่นนี้จะอยู่นานเท่าไรก็ยังไม่รู้ งานศึกษาในประเทศจีนกับคนไข้ 175 คนที่ฟื้นตัวจากโรคและมีอาการน้อยรายงานว่า คน 10 คนไม่มีสารภูมิต้านทานที่กำจัดฤทธิ์เชื้อในระดับที่ตรวจจับได้เมื่อออกจาก รพ. และก็ไม่มีในกาลต่อ ๆ มาด้วย คนไข้เหล่านี้ฟื้นตัวโดยไม่มีสารภูมิต้านทานกำจัดฤทธิ์เชื้อได้อย่างไร และเสี่ยงติดโรคอีกหรือไม่ ยังต้องตรวจสอบกันอีกต่อไป อนึ่ง แม้จะมีสารภูมิต้านทานกำจัดฤทธิ์เชื้อ แต่โรคไวรัสหลายอย่าง เช่น เอชไอวี ก็ได้วิวัฒนาการกลไกหลีกเลี่ยงการตอบสนองทางภูมิต้านทานเช่นนี้ อย่างไรก็ดี แม้ยังต้องตรวจดูในเรื่องโควิด แต่ประสบการณ์การติดเชื้อไวรัสในอดีตก็ได้แสดงว่า ระดับสารภูมิต้านทานกำจัดฤทธิ์เชื้อในคนไข้ที่ฟื้นสภาพเป็นตัวบ่งที่ดีว่ามีภูมิคุ้มกันโรค
ปกติจะสมมุติว่า เมื่อติดโรคแล้ว การติดโรคเป็นครั้งที่สอง 2-3 เดือนหลังจากนั้นมีโอกาสน้อย แต่ภูมิต้านทานเช่นนี้จะคงยืนยาวนานแค่ไหนก็ไม่ชัดเจน งานศึกษาหนึ่งแสดงว่า ในลิงวอกที่ติดเชื้อ SARS-CoV-2 ลิงจะไม่ติดอีกที่ 29 วันหลังติดเชื้อ งานศึกษาหลายงานได้แสดงว่า สารภูมิต้านทานกำจัดฤทธิ์ของเชื้อ (NAb) ไวรัสโรคซาร์ส (ซึ่งเป็นบรรพบุรุษของเชื้อ SARS-CoV-2) จะคงยืนในมนุษย์ส่วนมากเป็นเวลา 2 ปี แล้วจะหายไปหลังจาก 6 ปี แต่ memory cell รวมทั้ง Memory B cell ซึ่งผลิตสารภูมิต้านทาน และ Memory T cell ซึ่งกำจัดเชื้อโรคอาจคงยืนนานกว่ามาก และอาจทำให้การติดโรคอีกรุนแรงลดลง
การตรวจโรคในที่ที่ตรวจคนไข้ (PoCT) ในประเทศเปรูโดยใช้ปิเปตต์/หลอดแก้วเก็บตัวอย่างเลือด
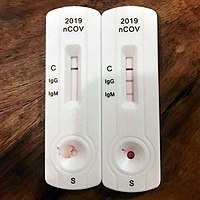
อุปกรณ์ตรวจวินิจฉัยโรคแบบเร็ว (RDT) สำหรับ COVID-19 แสดงการตอบสนองของสารภูมิต้านทานแบบ IgG และ IgM (ซ้าย) ไม่พบโรค (ขวา) พบสารภูมิต้านทานทั้งสองแบบ
ระยะที่สามารถตรวจจับไวรัสได้หรือระยะที่คนไข้มีไวรัสที่ทำให้ติดเชื้อ
ศูนย์ควบคุมและป้องกันโรคสหรัฐ (CDC) ได้ให้ข้อมูลและคำแนะนำนี้ในวันที่ 3 พฤษภาคม ศูนย์แจ้งว่า ณ ปัจจุบัน ยังมีข้อมูลจำกัดว่า คนไข้จะปล่อยอาร์เอ็นเอ SARV-CoV-2 ที่ทำให้คนอื่นติดโรคได้นานเท่าไรหลังติดเชื้อ ประเด็นสำคัญ ๆ สรุปไว้ดังต่อไปนี้
- ไวรัสในตัวอย่างจากทางลมหายใจส่วนบนจะลดลงหลังเริ่มป่วย
- ณ ปัจจุบัน ไวรัสที่ถ่ายแบบตนเองได้ยังไม่สามารถเพาะได้หลังจาก 9 วันจากเริ่มป่วย ประเมินทางสถิติว่าโอกาสได้ไวรัสที่ถ่ายแบบตนเองได้จะเข้าสู่ศูนย์ในวันที่ 10
- ในขณะที่การแยกไวรัสที่ถ่ายแบบตนเองได้มีโอกาสลดลง สารภูมิต้านทานต้าน SARS-CoV-2 คือ IgM และ IgG ก็จะตรวจจับได้ในบุคคลที่ฟื้นสภาพจากการติดเชื้อ โดยจำนวนบุคคลได้เพิ่มขึ้นเรื่อย ๆ ๆ
- การเพาะไวรัสจากตัวอย่างทางเดินลมหายใจส่วนบนโดยมากไม่สำเร็จถ้าไวรัสมีน้อยแต่ยังสามารถตรวจจับได้ (คือ Ct values สูงกว่า 33-35)
- หลังจากฟื้นสภาพจากอาการความเจ็บป่วย คนไข้จำนวนมากจะไม่มีอาร์เอ็นไวรัสที่ตรวจจับได้ในตัวอย่างที่ได้จากทางเดินหายใจส่วนบน ในบรรดาผู้ที่ยังคงมีอาร์เอ็นเอนที่ตรวจจับได้ ความเข้มข้นของอาร์เอ็นเอที่ตรวจจับได้หลังจากฟื้นสภาพทั่วไปจะอยู่ในพิสัยที่ CDC ไม่สามารถแยกไวรัสที่ถ่ายแบบตนเองได้เป็นเอกเทศอย่างเชื่อถือได้
- ยังไม่พบสหสัมพันธ์ที่ชัดเจนระหว่างระยะที่ป่วยกับระยะหลังฟื้นสภาพที่คนไข้มีอาร์เอ็นเอของไวรัสในตัวอย่างทางเดินหายใจส่วนบน
- ไวรัสที่ทำให้ติดเชื้อได้ยังไม่สามารถเพาะได้เลยจากปัสสาวะ และยังไม่สามารถเพาะอย่างเชื่อถือได้จากอุจจาระ แหล่งไวรัสเหล่านี้มีความเสี่ยงทำให้ติดโรคน้อยหรือไม่มีเลย โดยที่ถ้าเสี่ยง ก็สามารถบรรเทาได้อย่างเพียงพอด้วยการรักษาความสะอาดมือ
สำหรับจุลชีพก่อโรคที่อุบัติใหม่เช่น SARS-CoV-2 รูปแบบและระยะของความเจ็บป่วยและการติดเชื้อได้ยังไม่ชัดเจน แต่ข้อมูลที่มีแสดงว่า การมีอาร์เอ็นเอของ SARS-CoV-2 ในตัวอย่างที่ได้จากทางเดินลมหายใจบนจะลดลงหลังการเกิดอาการ ในวันที่ 10 หลังเกิดเจ็บป่วย การได้ไวรัสที่ถ่ายแบบตนเองได้จากการเพาะไวรัส (โดยเป็นตัวแทนว่ามีไวรัสที่ทำให้ติดเชื้อ) จะลดลงและเข้าสู่ศูนย์ แม้บุคคลอาจจะมีตัวอย่างที่แสดงผลบวกด้วย PCR จนถึงอาทิตย์ที่ 6 แต่ก็ยังไม่ชัดเจนว่า ตัวอย่างที่ให้ผลบวกทาง PCR เช่นนี้หมายถึงการยังมีไวรัสที่แพร่โรคหรือไม่ เมื่อฟื้นสภาพหมดอาการแล้ว คนไข้จำนวนมากจะไม่ปล่อยอาร์เอ็นเอของไวรัส SARS-CoV-2 อีกต่อไป ในบรรดาคนไข้ที่ฟื้นสภาพโดยมีอาร์เอ็นเอในตัวอย่างทางเดินลมหายใจส่วนบนที่ตรวจจับได้ ความเข้มข้นของอาร์เอ็นเอหลัง 3 วันปกติจะอยู่ในพิสัยที่ CDC ไม่สามารถเพาะไวรัสอย่างเชื่อถือได้ ข้อมูลเช่นนี้ได้จากผู้ใหญ่ในกลุ่มอายุต่าง ๆ และเจ็บป่วยหนักเบาไม่เท่ากัน ส่วนข้อมูลจากเด็กและทารกปัจจุบันยังไม่มี
การตรวจอย่างน้อยที่สุดและจำเป็น
ตามนักวิทยาการระบาด เพราะกำลังผ่อนมาตรการล็อกดาวน์ การควบคุมโรคระบาดทั่วที่ได้ประสิทธิผลในสหรัฐจะเป็นไปไม่ได้จนกว่าคนที่ติดเชื้อแล้วทั้งหมดจะสามารถระบุและแยกตัวได้ก่อนทำให้คนอื่นติดโรค ซึ่งหมายความว่าต้องตรวจคนอย่างแพร่หลายแม้ก่อนปรากฏอาการ การติดต่อได้ของโรคระบุได้โดยค่าสืบพันธุ์พื้นฐาน (R0) ค่า R0 (อ่านว่า อาร์น็อต) ของเชื้อ SARS-CoV-2 ทั่วไปเชื่อว่าอยู่ระหว่าง 2.2-2.5 ซึ่งหมายความว่า ในกลุ่มประชากรที่คนทั้งหมดมีโอกาสเสี่ยงติดโรค คนที่ติดเชื้อคนหนึ่งคาดหวังว่าจะทำให้คนอื่น 2.2-2.5 คนติดเชื้อ แต่นี่ก็สามารถต่าง ๆ กันในภูมิประเทศต่าง ๆ ได้ ในรัฐนิวยอร์ก R0 อยู่ระหว่าง 3.4-3.8 ความยากลำบากอย่างหนึ่งในการระงับไม่ให้โรคระบาดก็คือ โดยเฉลี่ยแล้ว ผู้ติดเชื้อจะแสดงอาการ 5 วันหลังติดเชื้อ (คือ มีระยะฟักตัวเฉลี่ย 5 วัน) และเริ่มทำให้คนอื่นติดโรค 2-3 วันก่อนปรากฏอาการ ตามงานศึกษางานหนึ่ง ประเมินว่า การติดเชื้อไวรัสร้อยละ 44 เกิดภายในระยะ 2-3 วันที่ว่านี้ อนึ่ง คนที่ติดเชื้อจำนวนสำคัญไม่แสดงอาการเลยแต่ก็ยังทำให้คนอื่นติดโรค ดังนั้น ถ้าจะระงับการแพร่เชื้อได้ ต้องตรวจและแยกตัวผู้ติดเชื้อก่อนปรากฏอาการ
ตามสถาบันสุขภาพของมหาวิทยาลัยฮาร์วาร์ด สหรัฐทั้งประเทศควรจะตรวจตัวอย่างมากว่า 900,000 ตัวอย่างต่อวัน องค์กรอื่น ๆ ได้ให้ค่าประเมินอื่น ๆ มากจนถึง 23 ล้านตัวอย่างต่อวัน ในสัปดาห์ซึ่งสุดวันที่ 7 พค. สหรัฐตรวจตัวอย่างโดยเฉลี่ย 248,000 รายการต่อวัน ตามองค์การอนามัยโลก ถ้าตัวอย่างที่ตรวจพบว่ามีผลบวกเกิน 10% ก็ยังจัดว่า ตรวจคนจำนวนยังไม่พอ
ตามนักวิทยาการระบาด การเพิ่มการตรวจเป็นจำนวนมหาศาลเยี่ยงนี้หมายความว่า รัฐจะต้องขยายสร้างโครงสร้างพื้นฐานเพื่อตรวจโรคเป็นอย่างมาก ซึ่งต้องรวมโปรแกรมการตรวจเคลื่อนที่ การตรวจในพื้นที่ ให้ความใส่ใจเป็นพิเศษกับกลุ่มเสี่ยง เช่น ในสถานพยาบาลระยะยาว คนจรจัด และเจ้าหน้าที่ของบริการให้สถานที่อยู่กับคนจรจัด ผู้ว่าจ้างในที่ทำงานแออัด และทุกคนที่เข้าใกล้คนไข้โควิดแล้ว บุคคลเช่นนี้ต้องตรวจทุก ๆ 5 วัน
การตรวจ
หลังจากปัญหาเรื่องความแม่นยำและจำนวนที่ตรวจโรคได้ในช่วงเดือนมกราคมและกุมภาพันธ์ สหรัฐตรวจคน 300,000 คนทุกวันในวันที่ 9 พฤษภาคม ประเทศยุโรปสามประเทศมุ่งตรวจโรค 100,000 รายการต่อวัน เยอรมนีตั้งแต่กลางเมษายน สหราชอาณาจักรตั้งแต่ปลายเมษายน และฝรั่งเศสตั้งแต่ปลายมิถุนายน เยอรมนีมีอุตสาหกรรมวินิจฉัยโรคทางการแพทย์ขนาดใหญ่ มีแล็บตรวจเกิน 100 แห่งซึ่งเป็นทั้งแหล่งเทคโนโลยีและเป็นโครงสร้างพื้นฐาน จึงอาจเพิ่มการตรวจอย่างรวดเร็ว ส่วนสหราชอาณาจักรมุ่งใช้บริษัทวิทยาศาสตร์ชีวภาพเพื่อตรวจวินิจฉัยและเพิ่มจำนวนการตรวจ
ในเยอรมนี สมาคมแพทย์ประกันสุขภาพบังคับตามกฎหมาย (NASHIP) กล่าวในวันที่ 2 มีนาคมว่า กลุ่มสามารถตรวจสอบโรค 12,000 รายการต่อวันสำหรับผู้ป่วยนอกโดยได้ตรวจ 10,700 รายการในสัปดาห์ก่อน ประกันสุขภาพเป็นผู้จ่ายเมื่อแพทย์สั่งตรวจ ตามประธานสถาบันโรเบิร์ตค็อก (Robert Koch Institute) เยอรมนีมีสมรรถภาพการตรวจทั้งหมด 160,000 รายการต่ออาทิตย์ ในวันที่ 19 มีนาคม มีจุดจอดรถตรวจในเมืองใหญ่ ๆ หลายแห่ง ในวันที่ 26 มีนาคม จำนวนการตรวจทั้งหมดในประเทศไม่ชัดเจน เพราะรายงานแต่ผลบวก รัฐมนตรีกระทรวงสารธารณสุขเจนส์ สแปน ประเมินว่ามีการตรวจ 200,000 รายต่อสัปดาห์ การสำรวจแล็บงานแรกในปลายเดือนมีนาคมพบว่า มีการตรวจอย่างน้อย 483,295 รายโดยมีตัวอย่างที่มีโรค 33,491 รายคือ 6.9%
ต้นเดือนเมษายน สหราชอาณาจักรสามารถตรวจโดยกวาดป้าย 10,000 รายการต่ออาทิตย์ มีเป้าหมายตรวจ 100,000 รายการต่อวันเมื่อถึงปลายเดือนเมษายน และจะตรวจให้ได้ถึง 250,000 รายการต่อวัน กระทรวงสาธารณสุขอังกฤษ (NHS) ประกาศว่า กำลังเริ่มตรวจกรณีสงสัยโดยทำที่บ้าน ซึ่งจะกำจัดความเสี่ยงทำให้คนอื่นติดโรคเมื่อเทียบกับไป รพ. หรือเมื่อต้องฆ่าเชื้อในรถพยาบาล
เมื่อจอดรถตรวจในกรณีที่สงสัย เจ้าหน้าที่จะใช้อุปกรณ์ป้องกันโรค ศูนย์จอดรถตรวจทำให้เกาหลีใต้สามารถตรวจโรคได้เร็วที่สุดและกว้างขวางที่สุดในบรรดาประเทศทั้งหมด ส่วนฮ่องกงใช้แผนให้คนไข้อยู่บ้าน โดยแผนกฉุกเฉินจะส่งหลอดตัวอย่างไปให้เพื่อถ่มน้ำลาย แล้วส่งหลอดกลับโดยจะได้ผลต่อมา
ในอิสราเอล นักวิจัยที่สถาบันเทคโนโลยีเทคเนียนและโรงพยาบาลแรมแบมได้พัฒนาและทดสอบวิธีการตรวจตัวอย่างจากคนไข้ 64 คนพร้อม ๆ กัน โดยรวมตัวอย่างเข้าด้วยกันและตรวจสอบยิ่งขึ้นถ้าตัวอย่างรวมปรากฏว่ามีเชื้อ แต่นั้น วิธีนี้ก็ได้ใช้ในอิสราเอล เยอรมนี เกาหลีใต้รัฐเนแบรสการัฐอุตตรประเทศรัฐเบงกอลตะวันตกรัฐปัญจาบรัฐฉัตตีสครห์ และรัฐมหาราษฏระ
ในเมืองอู่ฮั่น บริษัทบีจีไอกรุ๊ปได้สร้างแล็บตรวจโรคฉุกเฉินชั่วคราวใหญ่ขนาด 2,000 ตารางเมตรชื่อว่า "หัวแหย่น" (จีน: 火眼 แปลว่า ตาไฟ) โดยเปิดวันที่ 5 กุมภาพันธ์ และสามารถตรวจตัวอย่างได้ 10,000 ตัวอย่างต่อวัน ผู้ตั้งบริษัทได้ควบคุมดูแลการก่อสร้างซึ่งใช้เวลา 5 วัน แบบจำลองได้แสดงว่า กรณีคนติดโรคในมณฑลหูเป่ย์อาจจะสูงกว่าถึง 47% และค่าใช้จ่ายเพื่อควบคุมการกักบริเวณจะสูงขึ้นถึงสองเท่าถ้าสมรรถภาพในการตรวจเช่นนี้ไม่มี ต่อจากนั้นบริษัทจึงได้สร้างแล็บในเมือง 12 เมืองทั่วประเทศจีนรวมทั้งเชินเจิ้น เทียนจิน ปักกิ่ง และเซี่ยงไฮ้ วันที่ 4 มีนาคม 2020 สมรรถภาพการตรวจของบริษัทอยู่ที่ 50,000 รายการต่อวัน
บริษัทออริกามิแอสเซส์ได้เผยแพร่แบบของชุดทดสอบโอเพนซอร์ซซึ่งสามารถตรวจตัวอย่าง 1,122 รายการโดยใช้ชุดทดสอบเพียง 93 ชุด ซึ่งสามารถทำในแล็บขนาดเล็กโดยไม่ต้องใช้หุ่นยนต์ที่จัดการของเหลว
ในเดือนมีนาคม ความขาดแคลนสารกระทำปฏิกิริยา (reagent) เป็นจุดคอคอดที่จำกัดจำนวนการตรวจโรคในสหภาพยุโรป สหราชอาณาจักร และสหรัฐ นักวิชาการบางท่านจึงได้ตรวจดูการเตรียมตัวอย่างที่ให้ความร้อนจนถึง 98 องศาเซลเซียส เป็นเวลา 5 นาทีเพื่อให้ปล่อยจีโนมอาร์เอ็นเอแล้วนำมาตรวจสอบต่อไป
ในวันที่ 31 มีนาคม สหรัฐอาหรับเอมิเรตส์ได้ตรวจไวรัสโคโรนาในกลุ่มประชากรต่อหัวมากกว่าประเทศอื่น ๆ ทั้งหมด โดยเป็นไปตามแผนเพื่อเพิ่มตรวจประชาชนให้ได้เป็นจำนวนมาก ซึ่งทำโดยตรวจจอดรถ และซื้อแล็บที่มีสมรรถภาพในการตรวจจนถึงระดับประชากรจากบริษัทกรุ๊ป 42 และบีจีไอกรุ๊ป (ตามแล็บฉุกเฉินหัวแหย่นในประเทศจีน) แล็บสร้างเพียงแค่ 14 วัน และสามารถตรวจด้วยวิธี RT-PCR เป็นหมื่น ๆ รายการต่อวัน เป็นแล็บขนาดใหญ่ระดับนี้แห่งแรกที่ปฏิบัติการนอกประเทศจีน
วันที่ 8 เมษายน 2020 ศาลสูงสุดของอินเดียตัดสินว่า แล็บเอกชนควรได้ค่าชดใช้เมื่อตรวจโรคโควิด แต่แล็บเอกชนก็ระบุว่า ไม่สามารถขยายตรวจเพิ่มขึ้นได้เพราะถูกจำกัดราคา ต้องจ่ายเงินล่วงหน้าสำหรับวัสดุที่ต้องใช้ แต่กลับได้ค่าชดใช้ล่าช้าจาก รพ.
การผลิตและปริมาณ
ประเทศต่าง ๆ รวมทั้งจีน ฝรั่งเศส เยอรมนี ฮ่องกง ญี่ปุ่น สหราชอาณาจักร และสหรัฐ ได้สร้างชุดตรวจที่เล็งส่วนต่าง ๆ ของยีนไวรัส องค์การอนามัยโลกได้ใช้แบบของเยอรมนีเพื่อผลิตชุดทดสอบและส่งไปยังประเทศรายได้น้อยซึ่งไม่มีทรัพยากรเพื่อพัฒนาชุดทดสอบของตนเอง สูตรชุดทดสอบเยอรมันได้เผยแพร่ตั้งแต่วันที่ 17 มกราคม 2020 ส่วนของศูนย์ควบคุมและป้องกันโรคสหรัฐไม่ได้เผยแพร่จนถึงวันที่ 28 มกราคม การผลิตชุดทดสอบจึงล่าช้า
จีน และสหรัฐ มีปัญหาเรื่องความเชื่อถือได้ของชุดการตรวจเมื่อโรคระบาดใหม่ ๆ สองประเทศเหล่านี้บวกกับออสเตรเลีย ไม่อาจผลิตชุดการตรวจเพียงพอแก่ความต้องการหรือตามที่ผู้เชี่ยวชาญทางสาธารณสุขแนะนำได้ เมื่อเปรียบเทียบกัน เกาหลีใต้สามารถตรวจโรคได้อย่างกว้างขวาง จึงช่วยลดการระบาดของโรค รัฐบาลเกาหลีใต้ได้สร้างสมรรถภาพการตรวจสอบในแล็บเอกชนเป็นเวลาหลายปีแล้ว วันที่ 16 มีนาคม องค์การอนามัยโลกได้สนับสนุนให้เพิ่มสมรรถภาพการตรวจสอบว่าเป็นวิธีที่ดีสุดเพื่อชลอการระบาดของโควิด
เพราะตัวอย่างที่ต้องตรวจมีมากเหตุโรคระบาด และเพราะไม้พันสำลีและสารกระทำปฏิกิริยา (reagent) ขาดแคลน แล็บเอกชนสหรัฐจึงล่าช้าในการตรวจ
การตรวจที่มี
PCR
เมื่อนักวิทยาศาสตร์จีนได้เผยแพร่ข้อมูลจีโนมของไวรัสโควิดในวันที่ 11 มกราคม 2020 สถาบันวิจัยทางการแพทย์มาเลเซีย (IMR) ในกัวลาลัมเปอร์ได้สร้างตัว primer และ probe ที่เฉพาะเจาะจงต่อไวรัสในวันเดียวกัน แล็บของสถาบันเตรียมการล่วงหน้าคือค้นหาสารกระทำปฏิกิริยา (reagent) เพื่อตรวจจับไวรัสโคโรนาด้วยวิธี rt-PCR ลำดับตัวทำปฏิกิริยาขององค์การอนามัยโลก (คือ primer และ probe) ที่เผยแพร่ต่อมาหลายวันก็คล้ายกับของแล็บมาก แบบที่แล็บค้นพบก็ได้ใช้วินิจฉัยคนไข้มาเลเซียคนแรกที่ติดโควิดในวันที่ 24 มกราคม
กระทรวงสาธารณสุขอังกฤษพัฒนาชุดการตรวจตั้งแต่วันที่ 10 มกราคม โดยใช้การวิเคราะห์ตัวอย่างที่ได้กวาดป้ายแบบปฏิกิริยาลูกโซ่พอลิเมอเรสแบบย้อนกลับตามเวลาจริง (rRT-PCR) ซึ่งตรวจว่ามีไวรัสโคโรนาชนิดไร ๆ ก็ได้รวมทั้ง SARS-CoV-2 และได้ส่งให้ใช้ในแล็บต่าง ๆ 12 แห่งทั่วสหราชอาณาจักรในวันที่ 10 กุมภาพันธ์
ชารีเทในเมืองเบอร์ลินซึ่งเป็นโรงพยาบาลมหาวิทยาลัยในยุโรป ได้ร่วมงานกับบุคลากรต่าง ๆ ในยุโรปและฮ่องกงเพื่อพัฒนาการตรวจแบบ PCR แล้วเผยแพร่ผลที่ได้ในวันที่ 23 มกราคม ชุดตรวจใช้ rRT-PCR และเป็นชุดตรวจ 250,000 ชุดที่องค์การอนามัยโลกได้แจกจ่าย ส่วนบริษัทเกาหลีใต้ Kogenebiotech ได้พัฒนาชุดตรวจอาศัย PCR (เรียกว่า PowerChek Coronavirus) ซึ่งได้รับอนุมัติจากศูนย์ควบคุมและป้องกันโรคเกาหลีในวันที่ 4 กุมภาพันธ์ ชุดตรวจสืบหายีน "E" ที่ ไวรัสโคโรนาบีตาทุกชนิดมี และยีน RdRp ที่เฉพาะเจาะจงต่อ SARS-CoV-2
ในประเทศจีน บีจีไอกรุ๊ปเป็นบริษัทแรก ๆ ที่ได้รับอนุมัติฉุกเฉินโดยองค์การบริหารเวชภัณฑ์แห่งชาติประเทศจีน (NMPA) สำหรับชุดตรวจที่ใช้เทคโนโลยี PCR
ในสหรัฐ ศูนย์ควบคุมและป้องกันโรคสหรัฐได้แจกจ่ายชุดตรวจโรคไปให้กับแล็บสาธารณสุขของรัฐผ่านเว็บไซต์ International Reagent Resource เพราะการตรวจทางยีนหนึ่งอย่างใน 3 อย่างในชุดตรวจต้น ๆ มีผลคลุมเครือเพราะสารทำปฏิกิริยา (reagent) บกพร่อง และเพราะศูนย์ควบคุมและป้องกันโรคสหรัฐในเมืองแอตแลนตาเป็นจุดคอคอดในการตรวจ จึงทำให้สามารถตรวจตัวอย่างเพียงแค่ 100 ตัวอย่างต่อวันในสหรัฐตลอดเดือนกุมภาพันธ์ แต่การตรวจที่ตรวจยีนแค่ 2 ส่วนก็ระบุว่าไม่น่าเชื่อถือจนกระทั่งถึงวันที่ 28 กุมภาพันธ์ และแล็บของรัฐต่าง ๆ และแล็บเฉพาะพื้นที่ ๆ ก็ไม่ได้รับอนุญาตให้ใช้ตรวจ การอนุมัติต่อมาเป็นการอนุญาตในการฉุกเฉิน ส่วนแล็บเอกชนในสหรัฐเริ่มตรวจโรคเริ่มตั้งแต่ต้นเดือนมีนาคม ในวันที่ 5 มีนาคม บริษัทแล็บคอร์ปประกาศขายชุดตรวจโรคที่ใช้เทคโนโลยี RT-PCR ทั่วประเทศ ส่วนบริษัทเควสต์ไดแอ็กนอสติกส์ได้ประกาศเช่นเดียวกันโดยเริ่มขายตั้งแต่วันที่ 9 มีนาคม
ในรัสเซีย สถาบันเว็กเตอร์ได้พัฒนาและผลิตชุดตรวจแรกซึ่งเริ่มผลิตในวันที่ 24 มกราคม วันที่ 11 กุมภาพันธ์ ชุดตรวจได้รับอนุมัติจากองค์กรของรัฐที่ควบคุมดูแลระบบสาธารณสุข
วันที่ 12 มีนาคม คลินิกมาโยซึ่งเป็น รพ. ที่จัดว่าดีที่สุดในสหรัฐรายงานว่าได้พัฒนาชุดตรวจโรค ในวันที่ 18 มีนาคม องค์การอาหารและยาสหรัฐให้อนุญาตฉุกเฉินแก่บริษัทแอบบอทต์แล็บ สำหรับอุปกรณ์ของบริษัท องค์กรได้ให้อนุมัติเช่นกันกับบริษัทโฮโลจิกเมื่อวันที่ 16 มีนาคม กับบริษัทแล็บคอร์ปในวันเดียวกัน และกับบริษัทเทอร์โมฟิเช่อร์ไซเอ็นทิฟิกในวันที่ 19 มีนาคม วันที่ 21 มีนาคม บริษัทเซฟิดก็ได้รับอนุมัติเช่นเดียวกัน เป็นชุดตรวจที่ใช้เวลา 45 นาทีและใช้กับเครื่องของบริษัท ที่ปกติใช้ตรวจวัณโรคและการแพ้ยาปฏิชีวนะได้อย่างรวดเร็ว
วันที่ 13 เมษายน กระทรวงสาธารสุขแคนาดาอนุมัติชุดตรวจจากบริษัทสปาร์ตันไบโอไซเอ็นซ์ ซึ่งสถาบันต่าง ๆ สามารถตรวจคนไข้ได้ด้วยเครื่องวิเคราะห์ดีเอ็นเอมือถือแล้วรับผลโดยไม่ต้องส่งตัวอย่างไปที่ศูนย์
Isothermal nucleic amplification
วันที่ 27 มีนาคม 2020 องค์การอาหารและยาสหรัฐอนุมัติผ่านมาตรการฉุกเฉินให้ใช้การทดสอบทางเคมีชีวภาพอัตโนมัติ (automated assay) ของบริษัทแอบบอตต์ที่ใช้วิธี isothermal nucleic acid amplification (มีชื่อว่า ID NOW COVID-19) แทน PCR เป็นวิธีที่ถ่ายแบบยีนส่วนพิเศษของไวรัสคือ RdRp แล้วตรวจหาแบบที่ถ่ายด้วยวิธี fluorescently-labeled molecular beacons คือปล่อยโมเลกุลเรืองแสง (fluorophore) ให้เข้าจับกับส่วนที่ว่าของไวรัส ชุดตรวจใช้กับเครื่องตรวจขนาดประมาณ "เครื่องปิ้งขนมปัง" ซึ่งมีราคาระหว่าง 12,000-15,000 ดอลลาร์สหรัฐ (ประมาณ 377,000-471,000 บาท) จึงสามารถทำในแล็บหรือในสถานที่ตรวจผู้ป่วยโดยให้ผลภายใน 13 นาทีหรือน้อยกว่า มีเครื่องปฏิบัติการเช่นนี้ได้ 18,000 เครื่องในสหรัฐ และบริษัทคาดว่าจะสามารถผลิตชุดตรวจได้ถึง 50,000 ชุดต่อวัน เพราะวิธีนี้ไม่จำเป็นต้องผ่านวงจรหมุนเวียนอุณหภูมิ (ดังที่ PCR ปกติต้องใช้) จึงสามารถแสดงผลบวกได้เร็วถึง 5 นาทีและผลลบเร็วถึง 13 นาที
ผู้เข้าพบประธานาธิบดีสหรัฐคือดอนัลด์ ทรัมป์ปัจจุบันจะต้องตรวจด้วยวิธีนี้ที่ทำเนียบขาว
ในงานศึกษาที่คลินิกคลีฟแลนด์ ชุดตรวจที่ว่าในปัจจุบันสามารถตรวจพบไวรัสในตัวอย่างที่มีเชื้อในอัตราเพียงร้อยละ 85.2 และตามผู้อำนวยการของงานศึกษานี้ ชุดตรวจหนึ่ง ๆ ควรจะชื่อถือได้อย่างน้อยร้อยละ 95 ส่วนบริษัทแก้ว่า ปัญหาอาจมาจากการใส่ตัวอย่างลงในน้ำยาพิเศษแทนที่จะใส่เข้าเครื่องโดยตรง
การตรวจแอนติเจน
วันที่ 8 พฤษภาคม 2020 องค์การอาหารและยาสหรัฐได้อนุญาตตามมาตรการฉุกเฉินให้ใช้การตรวจโรคโควิดทางแอนติเจนที่เรียกว่า Sofia 2 SARS Antigen FIA ของบริษัทควิเด็ล เป็นชุดตรวจแบบ lateral flow test ที่ใช้สารภูมิต้านทานแบบโมโนโคลน (monoclonal antibodies) คือผลิตจากเซลล์ภูมิคุ้มกันที่มีบรรพบุรุษเดียวกันเพื่อตรวจจับโปรตีน nucleocapsid (N) ของไวรัส แล้วใช้เครื่องอ่านผลของบริษัทที่เรียกว่า Sofia 2 โดยใช้เทคโนโลยี immunofluorescence คือใช้สีย้อมเรืองแสงที่เข้าจับกับโปรตีนไวรัสประกอบกับสารภูมิต้านทาน วิธีการตรวจนี้ ง่ายกว่า ราคาถูกกว่า แต่แม่นยำน้อยกว่าการตรวจด้วย PCR สามารถใช้ในแล็บหรือในสถานที่ตรวจคนไข้ และให้ผลภายใน 15 นาที อาจให้ผลลบถ้าระดับแอนติเจนของไวรัสในตัวอย่างต่ำกว่าขีดจำกัดของชุดตรวจ ผลลบควรยืนยันด้วยการตรวจแบบ RT-PCR
การตรวจทางวิทยาการเซรุ่ม
จนถึงวันที่ 4 พฤษภาคม มีวิธีการตรวจ 11 แบบที่ได้รับอนุมัติให้ใช้ในสหรัฐตามมาตรการฉุกเฉิน โดยทำเป็นรายการมีคำอธิบายอยู่ที่ Johns Hopkins Center for Health Security ส่วนประเทศอื่น ๆ ก็ได้อนุมัติวิธีการตรวจอื่น ๆ
ในสหรัฐ จนถึงวัน 28 เมษายน บริษัทเควสต์ไดแอ็กนอสติกส์ได้ให้บริการตรวจสารภูมิต้านทานของเชื้อโควิดแก่สาธารณชนทั่วไปผ่านบริการเควสต์ไดเร็กต์ มีค่าใช้จ่ายประมาณ 130 ดอลลาร์สหรัฐ (ประมาณ 4,085 บาท) คนตรวจต้องไปเจาะเลือด ณ ที่รับตรวจ โดยจะให้ผลเป็นวัน ๆ ต่อจากนั้น
ประเทศจำนวนหนึ่งเริ่มสำรวจการติดโรคของประชากรอย่างกว้างขวางโดยใช้ชุดตรวจเช่นที่ว่า งานศึกษาในรัฐแคลิฟอร์เนียที่ตรวจสารภูมิต้านทานในประชากรเทศมณฑลหนึ่งประเมินว่า อัตราคนติดเชื้ออยู่ระหว่างร้อยละ 2.5-4.2 ของประชากรทั้งหมด ซึ่งเป็น 50-85 เท่าของจำนวนกรณีที่ยืนยันโรคแล้ว
รายการชุดตรวจขององค์การอนามัยโลก
| วันติด รายการ |
ชื่อผลิตภัณฑ์ | ผู้ผลิต |
|---|---|---|
| 3 เมษา | ชุด Cobas SARS-CoV-2 qualitative assay ใช้กับเครื่อง cobas 6800/8800 Systems | Roche Molecular Systems |
| 7 เมษา | Coronavirus (COVID-19) genesig rtPCR assay | Primerdesign |
| 9 เมษา | Abbott Realtime SARS-CoV-2 | บริษัทแอบบอตต์ |
| 24 เมษา | PerkinElmer SARS-CoV-2 Real-time RT-PCR Assay | SYM-BIO LiveScience |
จนถึงวันที่ 7 เมษายน องค์การอนามัยโลกได้อนุมัติการสั่งซื้อชุดตรวจโรค 2 อย่างเพื่อใช้เป็นการฉุกเฉินในระหว่างโรคระบาดทั่วโควิด เพื่อให้มีการตรวจโรคที่รับรองคุณภาพและแม่นยำ การอนุมัติหมายความว่า องค์การอนามัยโลกและองค์กรจัดหาสินค้าที่เกี่ยวข้องกันอื่น ๆ สามารถส่งชุดตรวจได้ตามจำเป็น
ความแม่นยำ
ในเดือนมีนาคม 2020 จีน ได้รายงานปัญหาความแม่นยำของชุดตรวจที่ใช้
ส่วนในสหรัฐ ชุดตรวจที่ศูนย์ควบคุมและป้องกันโรคสหรัฐได้พัฒนาก็มีปัญหาด้วย จนรัฐบาลต้องยกเลิกระเบียบราชการจุกจิกซึ่งกันไม่ให้แล็บเอกชนสามารถตรวจโรคได้
ประเทศสเปนได้ซื้อชุดตรวจจากบริษัทจีนคือเชินเจิ้นไบโออี้ซี่ไบโอเทคโนโลยี แต่ก็พบว่าผลไม่แม่นยำ แต่บริษัทอธิบายว่า อาจเป็นเพราะได้ตัวอย่างที่ไม่ดีหรือใช้ชุดตรวจอย่างไม่ถูกต้อง กระทรวงสาธารณสุขสเปนแจ้งว่า จะเปลี่ยนชุดตรวจที่ไม่แม่นยำกับชุดตรวจอื่นที่บริษัทส่งให้
ชุดตรวจ 80% ที่ประเทศเช็กเกียซื้อจากจีนให้ผลไม่ถูกต้อง
ประเทศสโลวาเกียซื้อชุดตรวจ 1.2 ล้านชุดจากจีนแต่ก็พบว่าไม่แม่นยำ ซึ่งนายกรัฐมนตรีใหม่ของประเทศผู้ไม่ถูกกับรัฐบาลเก่า แนะนำให้ทิ้งลงในแม่น้ำดานูบ
แพทย์โรคระบาดของกระทรวงสาธารสุขตุรกีกล่าวว่า ชุดตรวจที่ได้ซื้อจากจีนมี "อัตราความผิดพลาดสูง" และกระทรวงจึง "ไม่ได้ใช้พวกมัน"
สหราชอาณาจักรได้ซื้อชุดตรวจ 3.5 ล้านชุดจากจีนในต้นเดือนเมษายน 2020 แต่ก็ประกาศว่าใช้ไม่ได้
วันที่ 21 เมษายน หลังจากรัฐรัฐหนึ่งได้ร้องเรียน คณะกรรมการการวิจัยทางการแพทย์อินเดีย (ICMR) ก็ได้แนะนำให้รัฐต่าง ๆ เลิกใช้ชุดตรวจสารภูมิต้านทานที่ให้ผลเร็วซึ่งซื้อมาจากประเทศจีน รัฐมนตรีสาธารณสุขของรัฐราชสถานได้กล่าวในวันที่ 21 เมษายนว่า ชุดตรวจแม่นยำเพียงแค่ 5.4% เทียบกับที่หวังว่าจะแม่นยำถึง 90%
การตรวจยืนยัน
องค์การอนามัยโลกแนะนำว่า ประเทศที่ไม่มีสมรรถภาพในการตรวจ หรือแล็บระดับชาติที่มีประสบการณ์น้อยกับโควิด ให้ส่งผลบวกที่ได้แรก 5 ตัวอย่างและผลลบที่ได้แรก 10 ตัวอย่าง ไปยังแล็บมาตรฐานขององค์การ 16 แห่งเพื่อยืนยันผล แล็บมาตรฐาน 7 แห่งอยู่ในเอเชีย, 5 แห่งในยุโรป, 2 แห่งในแอฟริกา, 1 แห่งในอเมริกาเหนือ และแห่งหนึ่งในออสเตรเลีย
ประสิทธิผลทางคลินิก
ถ้าตรวจแล้ว มีการกักบริเวณคนไข้ที่พบผลบวก แล้วติดตามคนที่สัมพันธ์ติดต่อกับคนไข้ พบว่ามีผลดี
อิตาลี
นักวิจัยในเมืองอิตาลีคือโฟ ซึ่งเป็นเมืองแรกในอิตาลีที่มีคนเสียชีวิตเหตุโควิด ได้ทดสอบประชากรทั้งหมดของเมือง 3,400 คน 2 รอบโดยห่างกัน 10 วัน คนครึ่งหนึ่งตรวจได้ผลบวกโดยไม่มีอาการ และที่พบทั้งหมดถูกกักบริเวณไม่ให้ไปยังที่ชุมชน ซึ่งกำจัดการแพร่เชื้อได้โดยสิ้นเชิง
สิงคโปร์
เพราะติดตามผู้ได้สัมผัสกับโรคอย่างทั่วถึง เพราะระงับการเดินทางเข้าประเทศ ตรวจโรค และกักกันบริเวณ การระบาดของโรคในสิงคโปร์จึงช้ากว่าประเทศพัฒนาแล้วอื่น ๆ โดยไม่ได้บังคับให้ปิดร้านอาหารหรือร้านค้า งานต่าง ๆ หลายงานถูกยกเลิก และรัฐก็เริ่มแนะนำให้ประชาชนอยู่บ้านเริ่มตั้งแต่ 28 มีนาคมแต่ก็เปิด รร. อีกตามกำหนดหลังจากวันหยุดปกติเมื่อวันที่ 23 มีนาคม แม้ต่อมาวันที่ 8 เมษายนก็ได้ปิด รร. โดยให้นักเรียนนักศึกษาเรียนต่อที่บ้าน
เรือบรรทุกเครื่องบินสหรัฐธีโอดอร์โรสเวลต์
การตรวจลูกเรือร้อยละ 94 ในเรือบรรทุกเครื่องบินสหรัฐธีโอดอร์โรสเวลต์จาก 4,800 นายได้พบว่า ในบรรดาลูกเรือ 600 คนที่พบผลบวก ร้อยละ 60 ไม่มีอาการอะไร ๆ
รัสเซีย
ในวันที่ 27 เมษายน รัสเซียได้ตรวจตัวอย่างแล้ว 3 ล้านรายการ มีคนไข้ 183,000 คนในการดูแลของแพทย์เพราะสงสัยว่าติดเชื้อไวรัสโควิด87,147 คนตรวจไวรัสได้ผลบวก และมีคนตายที่ยืนยันโรคแล้ว 794 คน ในวันที่ 28 เมษายน องค์กรสอดส่องดูแลสาธารณสุขของรัฐบาลกลาง (Roszdravnadzor) ได้แจ้งโดยเป็นส่วนการรายงานอัปเดตของประธานาธิบดีว่า ประเทศมีแล็บ 506 แห่งที่กำลังตรวจโรค คนร้อยละ 45 ที่ตรวจได้ผลบวกไม่มีอาการ ร้อยละ 20 มีอาการปอดบวม และร้อยละ 5 มีโรครุนแรง ร้อยละ 40 ติดเชื้อมาจากสมาชิกครอบครัว ประชาชนรายงานความเจ็บป่วยเร็วขึ้นคือรายงานหลังจากติดเชื้อ 6 วันกลายเป็นรายงานวันที่พบอาการ หมอเมืองมอสโก 3,200 คนได้ตรวจสารภูมิต้านทานโดยร้อยละ 20 มีภูมิต้านทานโรค
ประเทศอื่น ๆ
ประเทศหลายประเทศอื่น ๆ เช่น ไอซ์แลนด์ และเกาหลีใต้ ได้รับมือกับโรคโดยติดตามผู้สัมผัสกับโรคอย่างทั่วถึง ระงับการเดินทางเข้าประเทศ ตรวจโรค และกักบริเวณคนติด แต่ก็ไม่ได้ปิดประเทศ (lock-down) มากเท่าประเทศอื่น ๆ งานศึกษาทางสถิติงานหนึ่งพบว่า ประเทศที่ตรวจโรคมากกว่าเทียบกับจำนวนผู้เสียชีวิต จะมีอัตราป่วยตายต่ำกว่ามาก อาจเป็นเพราะสามารถตรวจผู้ที่มีอาการน้อยหรือไม่มีอาการ งานศึกษาที่ตามมาอีกงานหนึ่งพบว่า ประเทศที่ตรวจคนได้มากกว่าจะมีกรณีคนไข้ที่กระจายไปยังคนอายุน้อยกว่า เทียบกับประชากรทั้งหมด
การวิจัยและพัฒนา
การตรวจโดยใช้สารภูมิต้านทานโมโนโคลน (monoclonal antibody) ซึ่งเข้าจับกับผิวเคลือบอนุภาคไวรัส (คือ nucleocapsid protein หรือ N protein) ของ SARS-CoV-2 กำลังพัฒนาขึ้นในไต้หวัน โดยหวังว่า มันจะช่วยให้รู้ผลการตรวจโรคภายใน 15-20 นาทีเหมือนอย่างชุดการทดสอบวินิจฉัยโรคไข้หวัดใหญ่อย่างรวดเร็ว (RIDT) แต่ในวันที่ 8 เมษายน องค์การอนามัยโลกก็แสดงความเป็นห่วงว่า วิธีการตรวจนี้ต้องตรวจสอบความน่าเชื่อถือได้สำหรับโควิด และยังอยู่ในระยะวิจัยเท่านั้น ส่วนองค์การอาหารและยาสหรัฐได้อนุมัติการตรวจสารภูมิต้านทานในวันที่ 2 เมษายน แต่นักวิจัยบางส่วนเตือนว่า การตรวจเช่นนี้ไม่ควรมีผลต่อการตัดสินใจทางสาธารณสุขต่อจนกว่าจะรู้อัตราคนรอดชีวิตผู้ผลิตสารภูมิต้านทานกำจัดฤทธิ์โรค
สถิติการตรวจไวรัสในประเทศต่าง ๆ
เชิงอรรถ
แหล่งข้อมูลอื่น
![]() บทความนี้รวมเอางานสาธารณสมบัติจากเว็บไซต์หรือเอกสารของ ศูนย์ควบคุมและป้องกันโรคสหรัฐ (CDC) "Symptom-Based Strategy to Discontinue Isolation for Persons with COVID-19" (สืบค้นเมื่อ 2020-05-05)
บทความนี้รวมเอางานสาธารณสมบัติจากเว็บไซต์หรือเอกสารของ ศูนย์ควบคุมและป้องกันโรคสหรัฐ (CDC) "Symptom-Based Strategy to Discontinue Isolation for Persons with COVID-19" (สืบค้นเมื่อ 2020-05-05)
|
คอมมอนส์ มีภาพและสื่อเกี่ยวกับ: การตรวจโรคติดเชื้อไวรัสโคโรนา 2019 |
- Data on COVID-19 testing at Our World in Data (31 March 2020)
- COVID-19 Testing (at least) - now Free for all? (CDC; US Congress; CSPAN video/6:00; March 12, 2020)
- Detection of 2019 novel coronavirus (2019-nCoV) by real-time RT-PCR; NCBI-PMC, DOI (23 January 2020)
- "EUA Authorized Serology Test Performance". U.S. Food and Drug Administration (FDA).